MANEJO DE LOS SÍNTOMAS CONDUCTUALES EN EL D. COGNITIVO
Los trastornos de la conducta o neuropsiquiátricos se asocian con un declive más rápido del deterioro cognitivo, que precede al inicio del mismo. Habitualmente están facilitados por privación visual, auditiva o sensorial.
Antes de iniciar tratamiento farmacológico o no farmacológico para el trastorno de conducta se deben excluir otras posibles causas del mismo: fármacos “activadores” ( p.ej: agonistas dopaminérgicos) o que produzcan empeoramiento cognitivo, dolor, globo vesical, cuadro infeccioso, cuidado ineficiente o cambios en el medio del paciente.
El escalón inicial engloba medidas psicosociales e intervenciones en su medioambiente dirigidas a reducir la aflicción.
Tratamiento farmacológico:
- Se recomienda únicamente si los síntomas producen angustia o riesgo de daño potencial para el paciente o cuidadores.
- Siempre debe iniciarse con un objetivo de tratamiento, a la mínima dosis y el mínimo tiempo posible.
- Reevaluar cada seis semanas. Si el síntoma diana no mejora: cambiar de fármaco, reducir/ aumentar dosis o suspender, siempre de forma consensuada con el paciente o cuidador.
- Fármacos con evidencia de beneficio: antipsicóticos atípicos, antidepresivos, trazodona.
- Cambios en el medio del paciente para evitar potenciales estímulos o sobreestímulos.
- Crear un medio de soporte emocional y seguro para el paciente (p.ej: evitar múltiples cambios de domicilio).
- Estimulación sensorial (aromaterapia, escuchar música).
- Realizar ejercicio físico en grupo o individual (caminar, gimnasia suave)
- Fomentar la interacción social (visitas de familiares o amigos, videollamadas, interacción con mascotas).
- Participación en actividades que sean de interés para el paciente (crucigramas, puzzles, pintar, músico-terapia, manualidades)
- Tratar el posible discomfort físico.
- Facilitar apoyo e información a los cuidadores si los síntomas no producen aflicción ,alucinaciones o ideas delirantes).
Existen dos grupos principales de antipsicóticos o neurolépticos: los típicos o de primera generación (haloperidol, levomepromazina, clorpromazina…etc) y los atípicos o de segunda generación (Clozapina, Risperidona, Olanzapina, Quetiapina y Aripiprazol).
A pesar de su amplio uso para tratar agitación en demencia, su beneficio es incierto debido a resultados negativos de algunos ensayos y a un alto número de efectos indeseables, siendo los más frecuentes los síntomas extrapiramidales o “parkinsonismo farmacológico”, somnolencia o empeoramiento cognitivo. Otros efectos adversos graves y más raros son el síndrome (sd.) neuroléptico maligno y el aumento de accidentes cerebrovasculares. Además, un metaanálisis de la Food And Drug Administration del 2005 evidenció un incremento significativo del riesgo de mortalidad (OR 1.7) en pacientes con Enfermedad de Alzheimer (EA) tratados con antipsicóticos atípicos frente a placebo.
De entre ellos, los antipsicóticos atípicos tienen un mayor perfil de seguridad que los convencionales o de primera generación, en particular con menos efectos extrapiramidales. Es por ello que son los fármacos actualmente recomendados para el tratamiento agitación o psicosis en demencia.
Los antipsicóticos atípicos son antagonistas del receptor D2 dopaminérgico y además actúan, con diferencias en afinidad, como antagonistas de los receptores muscarínicos, serotoninérgicos, adrenérgicos e histaminérgicos. En la Unión Europea, sólo la Risperidona tiene indicación para el tratamiento de la agitación a corto plazo en pacientes con demencia. A continuación se exponen los antipsicóticos atípicos de uso habitual en pacientes con EA.
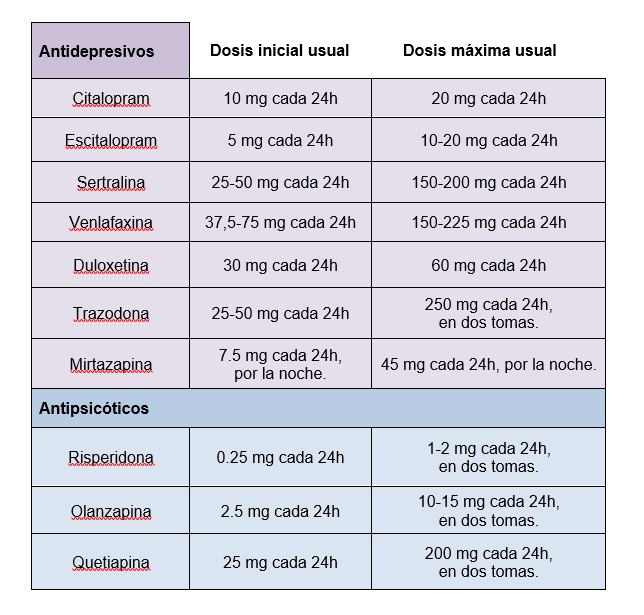
Risperidona
Presentación: comprimidos recubiertos de 0,5, 1, 2, 3 y 6 mg. También disponible en forma bucodispersable y solución oral (1mg/ml).
Dosis de 0,5mg, 1mg y 2mg al día han demostrado mejoría significativa en el comportamiento global versus (vs) placebo.
Dosis de 1 y 2mg al día han demostrado mejoría en el tratamiento de la agitación y agresividad frente a placebo.
Los datos son limitados para comparar dosis de 1mg vs 2mg. Risperidona 2 mg se asoció a mayor número de abandono terapéutico global y secundario a efectos adversos.
Efectos adversos más frecuentes: infecciones de tracto respiratorio, sedación, efecto extrapiramidal (incremento x2 frente a placebo), molestias gastrointestinales, cefalea.
Efectos adversos poco frecuentes o raros: elevación de enzimas hepáticas, leucopenia, Bloqueo aurículoventricular (BAV), Fibrilación auricular, sd. neuroléptico maligno, accidentes cerebrovasculares (incremento x4 frente a placebo).
Olanzapina
Presentación: comprimidos recubiertos o bucodispersables de 2,5 mg, 5 mg, 7,5 mg, 10, 15 y 20 mg.
Dosis de 5-10mg al día se han asociado a mejoría significativa de la agresividad en demencia, a expensas de mayores efectos extrapiramidales y eventos cerebrovasculares frente a placebo; y de mayor abandono terapéutico respecto a dosis inferiores.
Efectos adversos más frecuentes: somnolencia, efecto extrapiramidal, hipotensión ortostática, hiperglucemia, aumento de peso, alteración de enzimas hepáticas, neutropenia.
Efectos adversos poco frecuentes o raros: BAV, fibrilación ventricular, muerte súbita, tromboembolismos venosos, sd. neuroléptico maligno.
Aripiprazol
Presentación: comprimidos recubiertos o bucodispersables de 5, 10, 15 y 30 mg. También disponible en solución oral (1mg/ml).
Se ha observado mejoría estadísticamente significativa en psicosis en un estudio doble ciego aletorizado de pacientes con EA tratados con dosis de Aripiprazol 2 a 15mg/día, con somnolencia como único efecto adverso (resultados limitados por bajo tamaño muestral).
Efectos adversos más frecuentes: cefalea, mareos, somnolencia, síntomas extrapiramidales, diabetes, síntomas anticolinérgicos.
Efectos adversos poco frecuentes o raros: tromboembolismos venosos, taquicardia ventricular, muerte súbita.
Quetiapina
Presentación: comprimidos de 25, 50, 100, 150, 200, 300, 400 y 600 mg. Comprimidos de formulación modificada (retardada).
En un metanálisis de ensayos clínicos aleatorizados, doble ciego y controlados de pacientes con EA en tratamiento con Quetiapina frente a placebo, solo un ensayo aportaba datos. Se evaluó la dosis de Quetiapina 50-100 mg al día vs placebo durante 26 semanas, demostrando empeoramiento cognitivo (p 0.01), sin beneficio en psicosis o agresividad.
En la práctica clínica se usa para tratar agresividad o psicosis en demencia, en especial aquellos pacientes con parkinsonismo, trastorno anímico o ansiedad asociada. La dosis inicial recomendada es de 25 mg al día (formulación no retardada), con dosis máxima de 200 mg al día, dividida en varias tomas.
Efectos adversos más frecuentes: leucopenia, hipercolesterolemia elevación transaminasas, aumento de peso, cefalea, somnolencia, efecto extrapiramidal, hipotensión ortostática.
Efectos adversos poco frecuentes o raros: prolongación del QT, trombolembolismos venosos, sd. neuroléptico maligno.
Se ha observado mejoría en la agitación en pacientes con EA tratados con Citalopram. Dado su potencial efecto calmante, el uso de un inhibidor de la recaptación de la serotonina (ISRS): Citalopram, Escitalopram, Sertralina; o de la recaptación de noradrenalina (ISRN): Venlafaxina, Duloxetina; podría ser beneficioso también en el tratamiento de la ansiedad.
La trazodona es un antidepresivo derivado de la triazolopiridina. Actúa bloqueando la recaptación de serotonina por la membrana presináptica neuronal.
En el tratamiento de los trastornos del sueño en pacientes con EA, trazodona 50mg al día ha demostrado mejoría en el tiempo total nocturno de sueño y eficiencia del sueño, sin efectos adversos.
Además por su efecto calmante y mayor rapidez de acción, se puede valorar su uso en pacientes con agitación.
Presentación: comprimidos de 100 mg.
Efectos adversos más frecuentes: somnolencia, mareos, hipotensión ortostática, bradi o taquicardia.
Efectos adversos poco frecuentes o raros: prologación del QT, sd. neuroléptico maligno.
En un metaanálisis realizado de pacientes con EA y depresión, en el que se evaluó la eficacia y seguridad de cualquier antidepresivo frente a placebo, no se encontraron diferencias significativas en las escalas de depresión en el grupo de tratamiento.
En la guía publicada en el 2018 para el manejo de Demencia por el National Institute for Health and Care Excellence (NICE); no se aconseja el tratamiento de rutina con antidepresivos para el manejo de síntomas depresivos leve-moderados en pacientes con EA, salvo en pacientes con diagnóstico previo de trastorno ansioso-depresivo. Los ISRS son los fármacos de primera elección, por su mejor tolerabilidad.
La melatonina no ha demostrado mejoría del insomnio en pacientes con EA, por lo que no se recomienda su uso.
Las benzodiacepinas no se recomiendan como tratamiento del trastorno de conducta en pacientes con EA, ya que no han demostrado mejoría y sí importantes efectos secundarios de sedación y empeoramiento cognitivo.
De forma puntual, se puede valorar el uso de benzodiacepinas de vida media corta (lorazepam) o vida media larga (clonazepam), para el manejo de agitación o ansiedad en pacientes con EA.
Ambos grupos han demostrado mejoría estadísticamente signficativa en el tratamiento de los síntomas conductuales asociados a EA frente a placebo.
- Wolf MU, Goldberg Y, Freedman M. Aggression and Agitation in Dementia. Continuum (Minneap Minn). 2018 Jun;24(3, BEHAVIORAL NEUROLOGY AND PSYCHIATRY):783-803. doi: 10.1212/CON.0000000000000605. PMID: 29851878.
- National Institute for Health and Care Excellence (UK). Dementia: Assessment, management and support for people living with dementia and their carers. London: National Institute for Health and Care Excellence (UK); 2018 Jun. PMID: 30011160.
- Ballard C, Waite J. The effectiveness of atypical antipsychotics for the treatment of aggression and psychosis in Alzheimer’s disease. Cochrane Database Syst Rev. 2006 Jan 25;(1):CD003476. doi: 10.1002/14651858.CD003476.pub2. PMID: 16437455.
- Porsteinsson AP, Drye LT, Pollock BG, Devanand DP, Frangakis C, Ismail Z, Marano C, Meinert CL, Mintzer JE, Munro CA, Pelton G, Rabins PV, Rosenberg PB, Schneider LS, Shade DM, Weintraub D, Yesavage J, Lyketsos CG; CitAD Research Group. Effect of citalopram on agitation in Alzheimer disease: the CitAD randomized clinical trial. JAMA. 2014 Feb 19;311(7):682-91. doi: 10.1001/jama.2014.93. PMID: 24549548; PMCID: PMC4086818.
- Dudas R, Malouf R, McCleery J, Dening T. Antidepressants for treating depression in dementia. Cochrane Database Syst Rev. 2018 Aug 31;8(8):CD003944. doi: 10.1002/14651858.CD003944.pub2. PMID: 30168578; PMCID: PMC6513376.
- McCleery J, Cohen DA, Sharpley AL. Pharmacotherapies for sleep disturbances in Alzheimer’s disease. Cochrane Database Syst Rev. 2014 Mar 21;(3):CD009178. doi: 10.1002/14651858.CD009178.pub2. Update in: Cochrane Database Syst Rev. 2016 Nov 16;11:CD009178. PMID: 24659320.
- Birks J. Cholinesterase inhibitors for Alzheimer’s disease. Cochrane Database Syst Rev. 2006 Jan 25;(1):CD005593. doi: 10.1002/14651858.CD005593. PMID: 16437532.
- McShane R, Westby MJ, Roberts E, Minakaran N, Schneider L, Farrimond LE, Maayan N, Ware J, Debarros J. Memantine for dementia. Cochrane Database Syst Rev. 2019 Mar 20;3(3):CD003154. doi: 10.1002/14651858.CD003154.pub6. PMID: 30891742; PMCID: PMC6425228.